CAR-T(Chimeric Antigen Receptor T-Cell Immunotherapy),即嵌合抗原受体T细胞免疫疗法。该疗法是一种出现了很多年但近几年才被改良使用到临床中的新型细胞疗法。在急性白血病和非霍奇金淋巴瘤的治疗上有着显著的疗效,被认为是最有前景的肿瘤治疗方式之一。
CAR-T细胞疗法最新研究进展
文/towersimper
正如所有的技术一样,CAR-T技术也经历一个漫长的演化过程,正是在这一系列的演化过程中,CAR-T技术逐渐走向成熟。
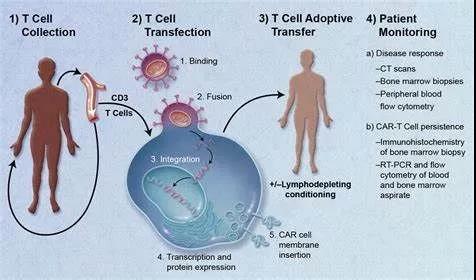
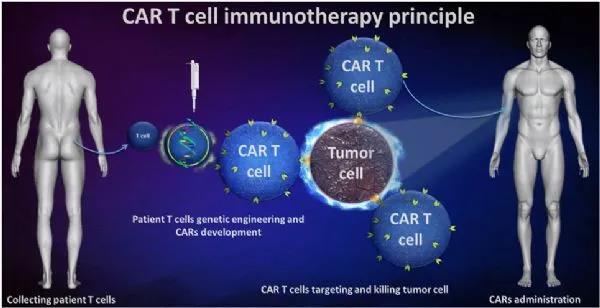
这种新的治疗策略的关键之处在于识别靶细胞的被称作嵌合抗原受体(chimeric antigen receptor, CAR)的人工受体,而且在经过基因修饰后,病人T细胞能够表达这种CAR。在人体临床试验中,科学家们通过一种类似透析的过程提取出病人体内的一些T细胞,然后在实验室对它们进行基因修饰,将编码这种CAR的基因导入,这样这些T细胞就能够表达这种新的受体。这些经过基因修饰的T细胞在实验室进行增殖,随后将它们灌注回病人体内。这些T细胞利用它们表达的CAR受体结合到靶细胞表面上的分子,而这种结合触发一种内部信号产生,接着这种内部信号如此强效地激活这些T细胞以至于它们快速地摧毁靶细胞。
近年来,CAR-T免疫疗法除了被用来治疗急性白血病和非霍奇金淋巴瘤之外,经改进后,也被用来治疗实体瘤、自身免疫疾病、HIV感染和移植排斥等疾病,具有更广阔的应用空间。基于此,针对CAR-T细胞疗法取得的最新进展,小编进行一番盘点,以飨读者。
Brain:CAR-T细胞疗法有什么神经毒性?
doi:10.1093/brain/awz053
最近出现的嵌合抗原受体(CAR) T细胞治疗彻底改变了癌症的临床治疗。在免疫疗法的保护伞下,CAR T细胞治疗训练并增强患者自身的免疫系统,以攻击肿瘤。临床试验的早期成功使复发性血癌(包括白血病和淋巴瘤)的治疗获得批准。
尽管CAR T细胞治疗取得了成功,但这种干预存在严重副作用的风险。这些包括神经毒性,可导致头痛、神志不清和发狂,以及其他神经变化。这些使人衰弱的影响仍然缺乏了解。布莱根妇女医院(Brigham and Women's HospiTal)的一个研究小组最近对接受CAR - T细胞治疗的患者的神经症状进行了分类,以便更好地了解其神经毒性副作用。虽然神经症状很常见(77%的患者至少有一种症状),但它们也是暂时的。研究结果发表在《Brain》杂志上。
图片来源:http://cn.bing.com。
为了明确CAR- T相关神经毒性的临床症状,研究团队对2015年至2018年间收治于达纳-法伯/布里格姆和CAR- T细胞治疗妇女癌症中心(Dana-Farber/Brigham and Women's Cancer CenTer for CAR T-cell Therapy)的100名淋巴瘤患者进行了观察性队列研究。研究小组评估了从CAR T细胞治疗输注开始到输注后两个月的症状。此外,对所有的诊断评估,包括实验室测试和成像扫描,都进行了审查。
他们的发现揭示了CAR-T治疗后神经症状的普遍流行。最常见的症状是脑病,这是一种引起混乱的脑部疾病,但也有其他症状,如头痛、震颤、虚弱和语言障碍。重要的是,这些影响大多是可逆的,而且症状几乎总是随着时间的推移而消失。此外,研究人员在他们的研究中发现了一种独特的活动或不活动模式。与治疗相关的神经功能障碍往往起源于代谢功能似乎不活跃的区域。这一发现对神经毒性的临床评估和影像学的应用具有重要意义。
探究CAR-T细胞治疗实体瘤的潜力
doi:10.3390/ijms20081903
为过继性免疫疗法设计的人工受体需要具备双重功能:抗原识别和激活经过重编程的效应T细胞的裂解性复合物(lytic machinery)的能力。通过这种方式,CAR-T细胞将它们的细胞杀伤作用传递给表达靶肿瘤抗原的癌细胞,从而绕过HLA限制性抗原识别的限制。不断发展的技术已提出了一系列可溶性和细胞“免疫武器(immunological weapons)”来杀死肿瘤细胞;它们包括识别肿瘤细胞表面上的肿瘤相关抗原的单克隆抗体和肿瘤特异性T细胞表面上表达的免疫细胞检查点抑制受体。为了维持经过基因改造的T细胞传递的信号的质量、强度和持续时间,一系列强大的嵌合抗原受体(CAR)被设计出来用于特异性地靶向肿瘤细胞,同时将脱靶毒性最小化。细胞免疫武器在治愈白血病方面表现出明显的效果,但是在治疗实体瘤方面表现出有限的效果和持久性。针对免疫检查点抑制剂和CAR-T细胞免疫疗法的一般经验已确定了一系列变量、弱点和优势,从而影响了肿瘤疾病的临床结果。在一篇新的综述类型论文中,来自意大利罗马第一大学和罗马第三大学的研究人员针对这些方面进行了概述,旨在确定当前仍然“缺失的策略”来对抗上皮癌。相关论文发表在2019年4月的International Journal of Molecular Sciences期刊上,论文标题为“CAR-T with License to Kill Solid Tumors in Search of a Winning Strategy”。
CAR的设计具有无限的潜力,而且充足的观察可能有助于未来的CAR设计,无论是它的胞外结构域还是它的胞内结构域。胞内结构域经设计后可维持较低分化的T细胞表型,具有增强的能力和下降的衰竭倾向。对成功用CAR-T细胞治疗的慢性淋巴细胞白血病患者的转录组学分析揭示出IL-6/STAT3信号通路的通用激活模式,这可通过IL-6、IL-17、IL-22、IL-31和CCL20的增加产生揭示出来。这为设计能够维持和最大化T细胞功能以促进临床上强效的记忆T细胞增殖的新型胞内结构域提供了合理性。
抗原丢失,或仅仅是它的下调,已激发了人们开发靶向一种以上抗原的CAR。在“通用CAR”中,CD16-CR似乎提供了一种利用CAR-T治疗实体瘤的最可靠方法,这是因为它能够将T细胞重定向与单抗的治疗活性相结合,从而可能在新的肿瘤表型出现时快速地变更靶抗原,以及可能利用B细胞产生的IgG对抗肿瘤抗原。
另一个需要加以考虑的方面是如何最大化CAR-T细胞在不友好的抑制性肿瘤微环境中的活性。令人鼓舞的结果来自IDO抑制剂(氟达拉滨和环磷酰胺),经证实它们可增强CAR-T细胞对抗CD19 B细胞白血病的疗效,而且目前正在临床试验中进行评估。如果得到验证的话,那么这种初步的信息将为组合使用这两种免疫疗法提供良好的理由。
最后的一个考虑因素是通用CAR和免疫检查点抑制剂。尽管仍然是推测性的,但是通过阻断免疫检查点PD-L1的单抗将经过基因改造后表达CD16-CR的T细胞重定向到肿瘤细胞中,这就为至少在选定的癌症类型中组合使用免疫检查点抑制剂和CAR-T细胞疗法提供进一步的可能性。这将具有通过阻断SHP2介导的近端TCR信号传感蛋白的去磷酸化来最大化T细胞反应性的优点,同时在经过CD16-CR转导后对抗PD-L1+癌细胞的T细胞中触发类似ADCC(antibody dependent cell-mediated cytotoxicity, 抗体依赖性细胞介导的细胞毒性作用)的活性,但是在这方面还没有人做过任何实验。
NEJM:基因疗法遇到CAR-T疗法:再难治的血癌都无处可逃!
doi:10.1056/NEJMoa1817226
一项新的初步试验表明,一种能够调整免疫系统的基因疗法可能会给那些对标准治疗产生抵抗性的血癌患者带来希望。这种癌症被称为多发性骨髓瘤,起源于某些白细胞。
目前这种疾病还无法治愈,但有一些治疗方法可以帮助人们与这种疾病共存多年。然而,大多数人的病情最终会进展,同时有些人对现有的治疗方法根本没有反应。这项新研究涉及33名这样的患者:他们通常接受了7到8轮不同的治疗,最终已经没有选择。
因此,研究人员尝试了最近开发的一种利用免疫系统的抗癌潜能的方法:CAR T细胞疗法。它涉及从病人体内提取免疫系统中的T细胞,然后通过基因改造使其具备嵌合抗原受体,即CAR。该研究资深研究员James Kochenderfer博士表示这使得再次注入血液的T细胞能够识别并攻击癌细胞。CAR T细胞疗法已经被批准用于治疗白血病和淋巴瘤——两种其他类型的血癌。但这种方法并不是放之四海而皆准的。
图片来源:http://cn.bing.com。
美国国家癌症研究所的科学家Kochenderfer解释说,CAR必须针对癌细胞上的特定蛋白质。在这项研究中,他的团队使用CARs识别多发性骨髓瘤细胞上的一种叫做BCMA的蛋白质。研究人员发现这种疗法似乎是安全的。它对所有患者都有短期副作用,但这些副作用都可控,也有早期迹象表明这种疗法有效果。大多数病人(85%)发现他们的肿瘤缩小或消失了。
“这种疗法与其他骨髓瘤疗法完全不同,”Kochenderfer说道。“所以对其他疗法有耐药性的骨髓瘤可能对抗BCMA CAR T细胞有反应。”他的研究小组在5月2日出版的《New England Journal of Medicine》上发表了这一最新研究成果。这项试验由研发这种疗法的蓝鸟生物公司(Bluebird Bio)和Celgene公司资助。
Int J Mol Sci:当“CAR技术”遇见“干细胞”或会产生不可思议的效果!
doi:10.3390/ijms20081825
人类多能干细胞包括胚胎干细胞和诱导多能干细胞,近年来,人类多能干细胞所衍生的免疫细胞成为了科学家们再生医学研究领域中的热点,多能干细胞衍生的免疫细胞包括自然杀伤细胞、巨噬细胞和淋巴样细胞,尤其是T细胞,这些细胞常常能用作免疫细胞疗法来治疗难以治疗的癌症。
此外,由于嵌合抗原受体(CAR)技术的出现,CAR-T细胞在临床中的使用成功激发了其新的治疗潜力,因此未来研究人员有望利用CAR技术通过多能干细胞来产生CAR工程化免疫细胞。近日,一篇发表在在国际杂志International Journal of Molecular Sciences上的综述文章中,来自韩国汉东国际大学的科学家们通过研究概述了多能干细胞衍生的免疫细胞和CAR技术,同时研究人员结合多能干细胞衍生的免疫细胞和CAR工程的观点,为开发新一代免疫细胞疗法提供了新的思路和途径。
免疫细胞疗法是一种新型疗法,其有望治疗那些利用常规疗法难以治疗的癌症类型,如今科学家们开发出了多种免疫细胞疗法,除了开发出能用作疗法的免疫细胞外,让免疫细胞更加安全、有潜力、且能高效使用对于临床应用而言也至关重要;为了达到这一目的,目前研究人员开始利用CRISPR和CAR技术对免疫细胞进行改造;CRISPR/Cas9工具能够提供简单的方法产生多种基因修饰,截至目前为止,有11项基因编辑的CAR-T细胞临床试验已经注册,而CAR技术则能够使得免疫细胞检测到肿瘤特异性抗原,同时也能够使得免疫细胞在结合其同源抗原后被激活;目前有10项CAR-NK及220项CAR-T细胞临床试验已经注册。
Mol Ther Oncolytics:科学家开发出具有高潜能性的CAR-T细胞
doi:10.1016/j.omto.2019.03.002
近日,一项刊登在国际杂志Molecular Therapy Oncolytics上的研究报告中,来自日本和美国的科学家们通过联合研究开发出了一种新型高效的CAR-T细胞,这种细胞携带单纯疱疹病毒进入介导子协同刺激信号结构域,这类新型的CAR-T细胞能够表现出较高的潜能。 嵌合抗原受体(Chimeric antigen receptor,CAR)是一种杂交分子,其优一种抗原结合蛋白和信号转导结构域组成,人工T细胞表达的CAR(CAR-T细胞)往往有望作为一种有用的工具来治疗包括癌症在内的多种疾病,在CAR中额外加入一种协同刺激信号结构域(co-stimulatory signal domain,CSSD)对于调节CAR-T细胞的活性非常关键,然而,目前研究人员并不清楚不同类型的CSSDs、效应器功能和CAR-T细胞特性之间的具体相互作用。
为了阐明其中的相互作用,文章中,研究人员分析了效应器的功能、记忆T细胞亚群的分化、耗竭、携带不同CSSDs的CAR-T细胞的能量代谢机制,相比携带CD28衍生的CSSD或4-1BB衍生的CSSD而言(其用于CAR-T细胞的发育),携带单纯疱疹病毒进入介导子(HVEM)衍生的CSSD的CAR-T细胞能够表现出增强型的效应器功能,以及其能有效和平衡对分化成为中枢和效应记忆细胞亚群,而且其还与细胞能量代谢水平升高及耗竭水平降低有关。
研究者表示,本文研究结果表明,CAR中的CSSD是CAR-T细胞效应器功能和特性的关键决定子,CSSD对于后期科学家们设计高潜能的CAR-T细胞非常重要。研究者开发出的这种新型CAR-T细胞拥有高功效HVEM衍生的CSSD,这种HVEM衍生的CSSD或许能够帮助开发出更加有效的CAR-T细胞。
Hum Gene Ther:四川大学在靶向实体瘤的CAR-T疗法中取得新突破
doi:10.1089/hum.2018.229
研究人员已经发现靶向肿瘤生物标志物上皮细胞粘附分子(epithelial cell adhesion molecule,EpCAM)的癌症免疫疗法对小鼠安全无毒,而且可以显著延缓肿瘤的形成和生长。EpCAM在多种类型的肿瘤、循环肿瘤细胞和肿瘤干细胞中均过表达,因此这些发现具有广泛的意义。相关研究结果于近日发表在《Human Gene Therapy》特刊上。
特拉维夫大学博士、以色列基因与细胞治疗学会会长Adi Barzel博士是本期特刊的客座编辑。这篇文章题为“Preclinical Evaluation of Chimeric Antigen Receptor-Modified T Cells Specific to EpCAM for Treating Colorectal Cancer”,共同作者包括Wei Wang和一组来自华西医院、四川大学生物治疗协同创新中心和重庆医科大学第一附属医院的研究人员。
研究人员制造了第三代嵌合抗原受体修饰的T (chi-meric antigen receptor-modified T,CAR-T)细胞。他们使用慢病毒载体特异性靶向了细胞中的EpCAM。
“CAR-T疗法代表了一个治疗B细胞白血病和淋巴瘤患者的突破,但不幸的是在实体肿瘤治疗方面进展缓慢。”该杂志主编Terence R. Flotte医学博士说道。“这项针对结直肠癌患者的关键研究表明,靶向癌症免疫治疗确实可能在这种非常常见的恶性肿瘤中发挥作用。”
Adv Mat:CAR-T治疗实体瘤取得突破!华人学者利用光热疗法突破实体瘤障碍!
doi:10.1002/adma.201900192
加州大学洛杉矶分校(UCLA)Jonsson综合癌症研究所的科学家领导的一项临床前研究表明,在CAR T细胞治疗期间加热实体肿瘤可以提高治疗的成功率。研究人员发现,将光热消融的加热技术与CAR T细胞灌注结合在一起,可以抑制小鼠黑色素瘤的生长长达20天。在接受联合治疗的小鼠中,33%的小鼠在20天后仍然没有肿瘤。
用嵌合抗原受体(CAR)进行基因工程的T细胞已成功地用于治疗许多淋巴瘤和白血病患者。但是CAR T细胞疗法在治疗实体肿瘤方面效果不太好,这是因为实体肿瘤有一个保护性的微环境,这使得CAR T细胞更难进入肿瘤并保持T细胞活性。UCLA的科学家们决定测试CAR T疗法与光热疗法结合是否能克服这个障碍。光热疗法是一种利用激光能量的热量杀死癌细胞的微创技术;它已经被用于治疗各种癌症和其他疾病。
研究人员测试了大约40摄氏度的轻度热疗是否可以帮助CAR T细胞更有效地攻击肿瘤。UCLA领导的研究小组在注射了人类黑色素瘤的老鼠身上测试了这项技术。研究人员将光热剂注入肿瘤,然后用激光照射使其升温。然后,静脉注射CAR T细胞。利用激光将肿瘤温度提高到40摄氏度左右,有助于肿瘤相关血管的扩张,同时可以促进T细胞生长。
该技术通过增强CAR T细胞治疗的能力,最终可以改善难以治疗的实体肿瘤患者的预后。研究人员将继续在动物身上测试这一策略,以优化加热时间和温度,然后再决定是否可以在人体进行测试。UCLA Samueli工程学院生物工程学教授、Jonsson癌症中心成员、UCLA纳米系统研究所成员顾臻教授是这项研究的共同通讯作者,论文的另一位通讯作者是北卡罗来纳大学教堂山分校的Gianpietro Dotti博士,该论文第一作者是顾教授实验室博士后研究员陈倩博士。该研究发表在《Advanced Materials》上。





 浙公网安备33010802007965号
浙公网安备33010802007965号